多田
内視鏡による検査は病態の診断目的だけではなく、がんも含め治療方針の決定、ならびに様々な病態に対する処置目的にも用いられ、実際、処置内視鏡を行う開業医も多くなっていると聞いています。
菅野
内視鏡検査に伴う偶発症への対応は非常に膨大な領域を占めていますが、今回は上部消化管の内視鏡検査を中心に話をしたいと思います。
上部消化管内視鏡検査は世界的に見ても日本が最も多く、1年で1,000万件ぐらい行っているのではないかと思います。海外では内視鏡医が少ないので、回数を制限したり、適応を厳密にしたりしています。もちろん値段も非常に高く、例えばアメリカは10万円が相場という状態なので、そう多くは行われていません。
日本では多数の内視鏡検査が行われていますが、技術もしっかりしているので、全般的には比較的安全な検査と考えられています。しかしながら偶発症がゼロではないことはご存じのとおりですし、ひどい場合は死亡する方もいらっしゃいます。
実際、重篤な偶発症が起こったり死亡したりすることで訴訟も起きていますので、これらを起こさないようにするには、担当医のみならず、患者さんに対しても極めて重要な配慮が必要です。
この中で、粗暴な操作や誤操作などの問題による事故とは別に、意外に思いが及ばないのが前処置で、前処置起因の偶発症がけっこう起こっています。もちろん内視鏡検査の適応がないのに、やみくもに実施することは避けなければなりませんので、内視鏡検査の適応があることを、診療録に記載していただきたいです。
それと同時に、内視鏡検査の必要性の説明と患者さんの同意を必ず取っていただき、診療録に記載しておくことが重要です。
そのときに偶発症の説明をすることになっていますが、どういった程度で起こるのか、具体的な数字を挙げて示すのが、一般的な指針になっています。
多田
実際に今、どのぐらいの頻度で発生していますか。
菅野
2024年3月発行の『日本消化器内視鏡学会雑誌』にデータが出ています。1週間の前向き調査票を集計対象の何百施設かに送った集計結果で、これまでの結果とは数が若干違いますが、内視鏡検査自体では死亡はゼロです。これは、治療は含まず検査のみの数字です。偶発症の発生率は0.07%ですから、1万人に7~8人程度です。
検査生検も含んでいるのでやや多い感じがしますが、注目しなければいけないことは、先ほど申しました前処置です。これが検査自体とほぼ同じ割合、つまり1万人に7.2人、0.072%の割合で偶発症が起こっています。
死亡数を見ると、前処置が4人、内視鏡検査自体ではゼロなので、ここが今まで内視鏡検査のときの安全性の説明、あるいは偶発症の説明で抜けている点だと思います。とにかく前処置の偶発症、死亡数がかなりあることを認識いただきたいのです。
これと同時に、後ろ向き調査として過去3年間の偶発症についてもかなり詳しく調べています。それによりますと、観察のみの上部経口内視鏡検査での偶発症は1万人に4人という程度です。
もう一つ、最近多く行われているのが経鼻内視鏡という、径6㎜ぐらいの非常に細いスコープを鼻から入れて、上部消化管を内視鏡検査する方法です。性能もかなりよくなっているので、一般医もこれをお使いになる方が多いと思いますが、この偶発症は0.29%でけっこう多いです。その原因は、鼻から入れるため鼻血が多くなるからです。
実際に重篤な例ではどういうことが起こるかというと、経鼻を除く通常の内視鏡検査では、裂創、出血、歯を壊してしまう、穿孔、これは下咽頭の梨状窩の穿孔が多いのですが、いずれもそう多くはありません。
これらの内視鏡操作とは別に、前処置で偶発症が同程度に起こっていることは、あまり知られていません。その点について後ほど、もう少しお話ししたいと思います。
最近は特に高齢者の内視鏡検査が多くなっています。死亡例もほとんどの方が高齢者ですし、特に既往歴、アレルギー歴の他服薬歴に注意が必要です。
併存症に関しては、糖尿病や心血管疾患に加え、これまでも前立腺肥大、緑内障、呼吸器疾患の有無は問診の必須事項ですが、特にこのごろ注意しないといけないのが、睡眠時無呼吸症候群の有無です。これは意外と知られていません。
肥満であれば、睡眠時無呼吸があるかどうかを問診することが大切です。これは鎮静のときに非常に重要になってきます。
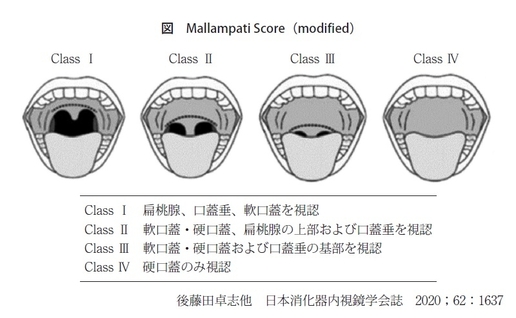
身体診察としては、まず口腔をみます。患者さんに口を大きく開いてもらい、このとき口蓋垂がきちんと見えるかどうかなどをチェックするMallampati Scoreがあります(図)。これは気管挿管のときの困難度を予測する目安としてつくられましたが、内視鏡も同じです。簡単ですから、パッと見て、口蓋垂がきちんと見えるかを把握していただくとよいと思います。
多田
大事なことですね。
菅野
大事です。鎮静のときに呼吸抑制が起こり、気管挿管が必要となるときにも、Mallampati Scoreが高い人は入りにくくなります。ですから、これについてはぜひ注意をしていただきたいのです。このことは、あまり言われていないと思います。
それから、術者を守る意味でも肝炎や最近ではCOVID-19などのウイルス検査を行っておく。これは内視鏡の洗浄でも重要です。血算や梅毒検査、心電図検査等も、問題がある場合は行っていただいたほうがよいでしょう。
それから患者さんには、検査の前の朝食は抜く、前夜は軽めにする。ただし、脱水にならないように当日の水分は許可することを伝えるとよいと思います。
次に、薬剤の注意です。血糖降下薬は低血糖を起こすので、昔は飲むなと言っていました。最近はDPP-4阻害薬が出ていて、それほど低血糖を起こさないので、それを飲んでいる方については、あまりうるさくは言わないのではないかと思います。
多田
確かに、糖尿病の対処法は随分変わってきましたね。
菅野
それから、抗血栓薬の服用者がこのごろ増えています。以前のガイドラインでは、検査の前の抗血栓薬の服用は中止すると言っていましたが、2~3年前のガイドラインからは、中止しないということになっています。生検も中止せず行ってよいことになっています。
ただし、バイオプシーをする場合は念のために「出血することがあります」ぐらいは、患者さんにおっしゃっていただくとよいでしょう。
いよいよ前処置です。通常は消泡薬という泡を取る薬を使いますが、これを行わないこともあります。咽頭の局所麻酔にはリドカインを使いますが、これに対してはショックへの対応でエピネフリンを必ず用意しておいていただきたいです。
それから、鎮痙薬です。これも今、あまり使わない方向になってきています。前立腺肥大や緑内障がある場合などではグルカゴンを用いますが、値段がやや高く、糖尿病者には使えません。これらの鎮痙薬を使わない場合はメントール製剤をスプレーすると蠕動が止まります。それをスプレーすると注射をしなくても十分蠕動抑制効果があるので、こういったものを使うと、より安全かもしれません。
次に、鎮静薬です。これは前処置の中でも、偶発症の頻度が最も高いものです。特に、高齢者、肥満者、先述の睡眠時無呼吸症候群の方などで、呼吸抑制、低酸素血症、血圧低下などの重篤な偶発症が多く報告されています。そういったことを起こして死亡に至る例が実際にあります。死亡例の平均年齢は83歳で、非常に注意を必要とします。
鎮静薬としてどういうものがいま使われているかというと、昔はジアゼパムなどが多かったですが、今はミダゾラムが一番多く使われています。しかし、ミダゾラムは電子添文を見ると、呼吸抑制が起こるという警告が出ています。これに関しては気管挿管なり、気道閉塞その他の対応ができるような態勢を取っておく必要があります。
それから、このごろ時々使われるようになってきたのがプロポフォールという麻酔薬です。これは比較的安全でけっこう使われているようですが、安全域が狭く事故が起こりやすいです。内視鏡学会では、使用してもよいとなっていますが、気道確保の確実な手技を有する医師が使用するという条件を求めていて、電子添文には麻酔医が使用することと記載されています。
では、どういうことに注意をしたらいいかということですが、当然のことながら急速あるいは過量投与を避ける。特にアルコール多飲者は薬剤代謝系が活性化されているので鎮静効果が得られにくく、つい過量投与しやすいです。したがって必ず酸素・脈拍モニターを装着し、拮抗薬のフルマゼニルを用意しておく。それから、気道確保、気管挿管の準備が必要です。
先ほど言いましたように、Mallam pati Scoreの高い人はいざというときに気管送管が困難なうえ、鎮静薬による気道閉塞も起こしやすいですから、こういう方に鎮静薬を投与する場合には厳重な注意が求められます。そういう方には、なるべく気道を圧迫するリスクのある通常の内視鏡ではなく、経鼻内視鏡にするのがよいかと思います。
多田
どうもありがとうございました