山内 糖尿病の自律神経障害は有名ですが非常に多彩です。質問の神経因性膀胱以外に下痢、勃起障害、発汗異常、起立性低血圧など、臓器別にたくさんあるような印象があります。ただ、日常臨床で診ていると同じ患者さんでこれらが一気に出てこない印象もありますが、この辺りはいかがでしょうか。
麻生 おっしゃるとおり、自律神経障害は多くの臓器の機能を障害させる合併症です。私の経験でも、糖尿病性自律神経障害が心臓や胃、膀胱や性機能(勃起障害など)に同時に来たという患者さんの経験はほとんどありません。自律神経障害は空間的および時間的多発性の発症様式をとるのかもしれません。
その機序は明らかではなく、自律神経障害がどの臓器で発症するかについては、その患者さん特有の規定因子により障害される臓器が決まるのではないかと推定しています。
山内 自律神経障害にいろいろな種類があるのか、もしくはいろいろな種類の神経が絡んでいるとみたほうがいいのか。この辺りはいかがでしょうか。
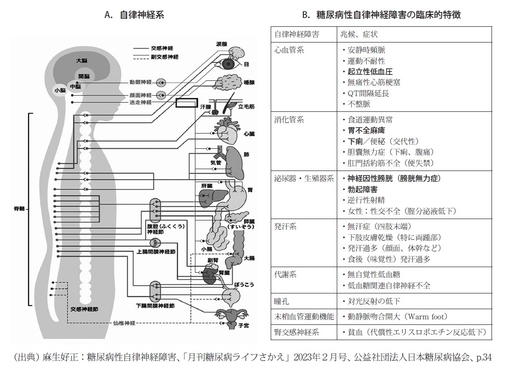
麻生 糖尿病性多発神経障害を分類すると、手足にしびれが来るような末梢神経障害、すなわち感覚・運動神経障害と、自律神経障害、すなわち副交感神経・交感神経障害の2つに大別されます。末梢神経障害は髄鞘のある有髄神経線維の障害になり、質問にある神経因性膀胱のような自律神経障害は、細い無髄神経線維の障害になります。
通常、末梢神経障害と自律神経障害は並行して障害を受けますが、ある患者さんでは末梢神経障害が優位に発症したり、また、ある患者さんでは自律神経障害が優位に発症したりしますので、障害される神経線維の違いによって、個々の発症の仕方が変わるのかもしれません。
山内 もう一つ、神経因性膀胱は昔から有名ですが、最近、膀胱方面では過活動膀胱もクローズアップされています。両者は同じものですか。
麻生 ここが一番のポイントです。質問では、排尿障害と診断されたとあります。実は、排尿障害は2つに大別されます。すなわち、過活動膀胱のような尿意が切迫する、頻尿になる畜尿障害と、尿勢が低下して尿の排出ができない、むしろ尿の回数が日に2回、3回まで減ってしまう排出障害です。単に神経因性膀胱といっても、患者さんにより、症状が正反対になっていることがあります。当然、過活動膀胱も神経因性膀胱の一つの症状として捉えていいと思います。
山内 まだまだ複雑だということになるかもしれませんが、一般論として、糖尿病で来院する場合、高血糖持続、血糖動揺性も最近クローズアップされています。こういった面からも、血糖値が高いほうが出てきやすい、もしくは長期罹病期間が関係してくるとみてよいのでしょうか。
麻生 そのとおりです。末梢神経障害および自律神経障害は細小血管障害という、糖尿病に特有な合併症です。網膜症、腎症、神経障害は糖尿病の方に特異的に見られる3大合併症ですから、長期にわたる高血糖が自律神経障害の発症のリスクを上げていると考えていいと思います。
ただ、いわゆる手足のしびれのような末梢神経障害に比べると、自律神経障害の発症に高血糖の寄与度は少し低いとの報告はあります。
山内 発現に関しては、末梢神経障害、自律神経障害で、どちらが早い、遅いといったものはないのでしょうか。
麻生 ほぼ並行するか、むしろ末梢神経障害が先行する場合のほうが、実際は多いのです。この質問は、糖尿病性神経障害の自然歴の本質を突いた質問です。検査では末梢神経障害がないのに、神経因性膀胱のような自律神経障害が先に来るのは確かにまれです。質問に対して明確な答えはなかなか難しいというのが、私の本音です。
山内 検査に関して、一般論として自律神経障害は昔から心電図のR-R間隔がよく使われていますが、現時点でもそう考えてよいですか。
麻生 心電図R-R間隔変動検査(CVR-R)は、簡便で侵襲のない検査であり、診療の現場で汎用されています。心拍を規定している迷走神経は人体で最も長い副交感神経になりますが、そのため、迷走神経障害は最も早期に発症する自律神経障害といわれています。CVR-R検査をすることにより、心自律神経障害の早期診断につながるので、私たちは、積極的に検査することを推奨しています。
私たちも神経因性膀胱の患者さんを診ることがありますが、そういう方たちはたいがい、著明にCVR-R値が低下しています。心臓と膀胱と離れてはいますが、心臓以外の自律神経障害を診断する上で、CVR-R検査が参考になると、私たちは考えています。
山内 もう一つは、神経障害の検査というと神経伝導速度がすぐ出てきます。これはニュアンスが少し違うのではないかという気はしますが、自律神経障害との相関などはありますか。
麻生 私は長年糖尿病性神経障害の臨床研究をしています。末梢神経障害の検査としては、神経伝導検査で足の腓腹・腓骨神経、脛骨神経の伝導速度と活動電位を見ていますが、それらの値とCVR-R値との間には強い正の相関を認めます。患者さんを100人、200人の多人数で検討すると、明らかに有意な正の相関を示します。その結果から考えると、先ほど、通常は末梢神経障害が自律神経障害より先に発症すると言いましたが、多くの糖尿病の患者さんでは、合併症は並行して進むのではないかと考えています。
山内 質問で「腓腹神経の誘発筋電図検査も正常でした」とあります。これはどう解釈されますか。
麻生 腓腹神経は、ふくらはぎの表面を走っている神経で、運動神経を含まない知覚神経線維です。質問にある誘発筋電図とは運動神経機能を見る検査ですので、もしかすると、腓腹神経の誘発筋電図検査ではなかった可能性も考えられます。
腓骨神経での検査でしたら、誘発筋電図になりますが、腓腹神経だとすれば知覚(感覚)神経になりますので、もしかすると質問された方は、DPNチェックという装置で腓腹神経の神経伝導検査をしたのかもしれません。DPNチェックは、ポータブルで簡便な腓腹神経の伝導検査装置で、外来のベッドサイドで測定ができます。
DPNチェックを用いれば、腓腹神経機能の定量的な評価が可能になり、神経障害の診断において、非常に参考になるかと思います。ただ、質問にある腓腹神経の誘発筋電図検査と言うのとは、少し矛盾していると感じました。
山内 最後に治療です。神経因性膀胱に限ってでけっこうですが、どういった治療になりますか。
麻生 これは先ほど述べましたとおり、症状により治療法も変わっていくと思います。その前に、自律神経障害も糖尿病の合併症ですから、安定した良好な血糖コントロール、そして血圧、脂質、禁煙などの心血管危険因子に関して介入すること、すなわち包括的な治療がまず大事だと思います。
危険因子に対する包括的な管理を当然しつつ、例えば、過活動膀胱のような尿意が非常に頻回で切迫しているような方には抗コリン剤を選択します。排出障害、尿が排出できない、残尿があるような方はα1ブロッカーを選択して、症状により薬剤を変えることになります。
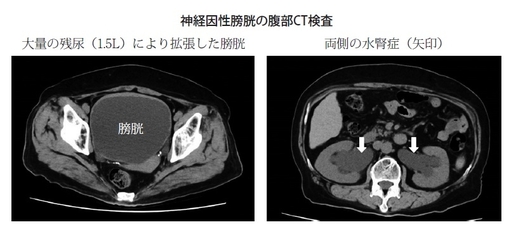
ただ、残念ながら神経因性膀胱に関しては、糖尿病の患者さんでは進行している場合が多い関係もあり、薬物療法の効果はあまり期待できないのが現実かと思います。私たちのように大学病院で重症の患者さんを診ていますと、残尿で尿路感染を起こしたり、水腎症を起こしたり、腎不全にまで至ってしまうケースがあります
そういう患者さんでは薬物治療では効果がなく、自己導尿という方法を指導しています。何時間たったら導尿をして、自分で出してもらうような治療になります。もちろん、泌尿器科医に指導を仰ぎながら治療を進めています。
山内 どうもありがとうございました。
糖尿病の自律神経障害
獨協医科大学内科学(内分泌代謝)教授/獨協医科大学病院病院長
麻生 好正 先生
(聞き手山内 俊一先生)
30年近い糖尿病治療歴のある67歳男性が排尿障害のため泌尿器科を受診し、神経因性膀胱と診断されました。当院での経過中に網膜症は認めず腓腹神経の誘発筋電図検査も正常でした。
糖尿病の自律神経障害は末梢神経障害よりも早く発症するものなのかご教示ください。
鹿児島県開業医