齊藤
食道運動機能障害、特にアカラシアについてうかがいます。最初に食道運動機能で具合が悪くなる病気が幾つかあると聞いていますが、その鑑別診断からお話しいただけますか。
井上
良性疾患の中で一番頻度が高いのは食道アカラシアです。アカラシアとは、もともとラテン語で「ア」と「カラシア」から成り立ちます。「カラシア」は「緩む」という意味なのですが、「ア」で否定詞がついて、「緩まない」という意味になります。どこが緩まないのかというと、食道の一番出口のところ、LES下部食道括約筋が緩まないということで、「アカラシア」といいます。そのアカラシアという疾患が食道の運動機能障害の中では、有名な病気の代表格であるかと思います。
齊藤
鑑別する病気としては、ほかにどんなものがありますか。
井上
アカラシアの類縁疾患があり、そのうちの一つはジャックハンマーといわれているものです。食道の蠕動の強収縮で、蠕動波が強すぎることで通過障害あるいは胸痛を感じるというものです。もう一つは、食道の痙攣があります。この痙攣は、びまん性食道攣縮でDES(diffuse esophageal spasm)と呼ばれているものですが、これらがアカラシアの類縁疾患として鑑別に挙がってきます。
齊藤
症状はどのようなものなのでしょうか。
井上
まず一番代表的な症状は、食事のつかえ感でそれが最初にあらわれる症状です。もう一つは胸痛で、アカラシアの患者さんの約半数の方が胸痛を訴えます。
齊藤
消化器内科医の診断の手順としてはどうするのでしょうか。
井上
患者さんが来院して、食事がつかえる等の訴えがあったときに臨床医として最初にやらなければいけないことは、食道がん、あるいは噴門部がんの鑑別だろうと思います。悪性疾患でないことをまず確認して、それから食道の運動がおかしいなと思ったら次のステップとして、内圧の検査、あるいは簡便な方法だとバリウムを飲んでいただいて、その流れ方を見るというのも非常に参考になる基本的な検査です。
齊藤
これは動きの問題ですから、内視鏡では特に見えないですね。
井上
そうですね。例えば静止画だとわかりません。運動(動画)として見ると、例えば食道の出口のところで胃の直上で内視鏡がつっかえて先に進まないと、アカラシアを疑っていくような感じになるかと思います。
齊藤
造影でバリウムを飲むとその動きが見えるのですか。
井上
はい、非常にわかりやすいです。
齊藤
確定診断には食道内圧検査(マノメトリー)を行うのでしょうか。
井上
はい。高解像度のマノメトリーを行って、詳細な検討をしていくことになります。
齊藤
ただ、これはおそらく一般の内科・消化器科医ではできない検査ですね。
井上
そうですね。理解してしまえばそんなに難しくはなく、非侵襲的な検査ではあるのですが、診断するためには一定のトレーニング、熟練が必要なので、専門病院で行う検査になってくると思います。
齊藤
さて、アカラシアの発生、症状の経過、予後はどういうかたちになるのでしょうか。
井上
発生については、神経変性、固有筋層の筋層間の神経変性が原因であるというところまではわかっているのですが、その神経変性が起こる原因のところは諸説あり、複合的なファクターがあるかもしれませんので、まだ確定はされていません。それから、一人の患者さんの経過としては、良性疾患であり非常に長い経過となります。症状の訴えを聞いていますと、強くなったり、弱くなったりという変化はあるのですが、10年、20年、30年というスパンで見ると確実に悪くなっています。自然に治るというのは、少なくとも私自身は経験していませんので、徐々に悪化していく病気だということになると思います。
齊藤
薬の治療は、ほとんど効果がないのでしょうか。
井上
そうですね。筋肉が緩まないということで、従来からカルシウム拮抗剤やnitrateの類を飲んでいただく治療もあるのですが、やはり効果が一時的なのです。ですので、食前に薬を飲んでもらってちょっと緩んだところで食事をする、みたいなことになりますが、それで血圧が下がって頭が痛くなったりすることもあるので、なかなか薬物治療でコントロールできる方は少ないと思います。
齊藤
すると、外科的な治療になりますか。
井上
そうですね。一つはバルーンで拡張するというのが昔から行われています。これもバルーンで拡張したときに一定の効果は出るのですが、やはり何回も月単位で繰り返すことになってきます。ですので、少なくともバルーン拡張よりは内視鏡の筋層切開のほうがいいというRCTの結果があります。
齊藤
外科的に筋層を切るという治療が行われてきたのですね。
井上
はい。これはもう長い歴史がありまして、Heller先生という方が約100年前の1920年くらいに報告をされています。それがHellerの筋層切開、基本術式として現在でも続いています。
齊藤
外科的な治療に対して、それを先生方が内視鏡的に行う方法を発案されたということでしょうか。
井上
はい。実は15年前に遡りますが、外科で行っている筋層切開を内視鏡でやれるのではないかと、当時の倫理委員会を通して、2008年に最初の患者さんを手術しました。現在では外科の手術よりも内視鏡による筋層切開のほうが標準術式に変わりつつあります。
齊藤
これがPOEMでしょうか。
井上
そうです。POEMと略語で言っていますが、そういった内視鏡で行えるようになってきています。
齊藤
具体的には筋肉を切るということでかなり高度な技術が必要なのでしょうか。
井上
通常、内視鏡治療といいますと早期がんのときなどは消化管の粘膜やポリープを取るという治療が行われています。ただ、この場合は粘膜を残して、筋層を切るという、ちょっと複雑なやり方になりますので、一定のトレーニングは必要だろうと思います。
齊藤
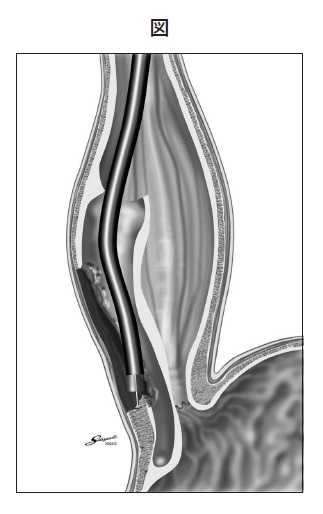
粘膜を通して、筋肉を切っていくのですか。
井上
はい。粘膜を切開して、粘膜下層でトンネルを作っていきます。粘膜下層で筋層との間に疎性結合組織でスムーズに入っていけるところがあるので、そこでトンネルを作ります。そしてトンネルを作った上で筋肉である固有筋層を切開し、内視鏡を引き戻して粘膜の入り口を閉じるというようなことを行います。
齊藤
食道が破れてしまうようなことはないのですか。
井上
それは大丈夫ですね。
齊藤
その辺は、しっかりとした技術のある医師が行う前提に立ってということですね。
井上
そうですね。日本は特に各地域で、私どもの施設でトレーニングを受けた医師がいますので、各地域のハイボリュームセンターを訪ねていただければうまく内視鏡で治療していただけると思います。ちなみに私どもの病院ではこれまでに3,000例以上を施行しています。
齊藤
これを1回やると、だいたいうまくいくのですね。
井上
成功率は95%以上です。だいたい日本全体の報告でも成功率が95%を超えて97%ぐらいだったと思います。ですので、ほとんどの方が1回で済みます。
齊藤
そういう専門施設にお願いするということですね。ありがとうございました。