山内
秋下先生、ポリファーマシーが問題になっていますが、実際にたくさんの薬を使っていることで出てくる薬害に関する調査報告はありますか。
秋下
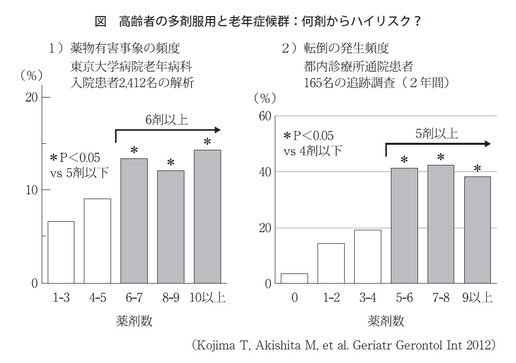
これは世界中からありますが、日本では我々がかなり早くから日本老年医学会として取り組んでいたということもあって、私どもの教室の入院データベースから報告している非常に有名なデータがあります。病気があるから薬を使うわけで、薬の使用がゼロだったら薬害は起きないわけですが、当然使う必要がある。でも、何種類から薬の副作用が増えるのかを調べた結果、5種類まではそうでもないけれども、6種類以上から有意に増えるという、いわゆるカットオフを研究で明らかにしています。このデータは、マスメディアやガイドラインなどでも引用されることが多いです。
山内
確かに、そのあたりの話をよく聞きますね。実際、どういったトラブルが生じるのでしょうか。
秋下
非常に多くのものがあります。例えば、皆さんがよく経験しているような肝障害や腎障害もあるのですが、やはり高齢者特有のものが多いです。転倒やふらつき、それから少しぼんやりする意識障害のようなもの、あとは排尿など、排泄にかかわる問題で特に便秘が多いです。口腔内が乾燥して唾液の分泌が悪くなるような薬の副作用で、結果的に食欲が落ちたりすることもあります。
山内
その結果、また薬が増えそうな感じがしますね。
秋下
そうなのです。それを処方カスケードといって、ポリファーマシーが形成される一つの原因なのですが、薬の副作用を薬で手当していく悪循環が起こります。
山内
それであっという間に、10種類、15種類と出てくることがあるわけですね。ただ臨床現場でなかなか悩ましいのは、特に日本の場合、循環器や消化器など各科ごと、あるいは疾病ごとのガイドラインがあって、これらのガイドライン上では、何歳以上は薬はいらないとは書ききれないところもあるようです。このあたりの年齢で、もう使わなくていいという判断までは、なかなか持っていけないところはありますが、このあたりのお考えはいかがですか。
秋下
まず、その臓器別、疾患別のいわゆる診療ガイドラインというのは、比較的若い人を対象に行われた臨床試験、あるいは薬の開発試験に基づいて作成されています。高齢者でのエビデンスといわれているものも、65歳以上が高齢者ですので、60~70代前半ぐらいまでというのが多く、ポリファーマシーの問題が顕在化してくる、実際に薬害のようなものが生じる75歳以降の方は、あまり対象にしていないことが一つの大きな問題だと思います。アメリカの循環器系の学会なども、老年医学会とともに75歳以上、80歳以上になると、本当にエビデンスは少ないということをいっています。しかし、そういう人たちに薬を使わないのも問題であり、高齢者差別になりますので、エビデンスはないけれども一応使っているというのが現状です。これは日本も海外も同様です。
山内
確かに、あなたは85歳だからもうこの薬は必要ないというのは、切り捨てのような感じで難しいかもしれません。ただ、特に80歳、85歳以上になりますと、そもそも、目標に関しては、ほぼ全領域ではっきりしたエビデンススタディはないとみてよいのでしょうね。
秋下
そうですね。明確に、これくらいに管理しなければいけないというのは、きわめて少ないです。したがって、最近ではガイドラインでも高齢者のパートというのがあります。例えば糖尿病や高血圧では、その年齢以上に心身の機能が少し落ちてきているような状態。具体的には認知機能が落ちているとか、足腰が弱ってきている、フレイルの状態になった方は、少し緩めの管理にしたほうがむしろ安全であるという視点で書かれています。ただ、こういう問題が起きることはわかっているのだけれど、薬を減らしたり、薬の管理を緩めたりすると良くなるというエビデンスは、実はあまりないのです。
山内
そもそもほとんどの薬剤で、臨床試験のときに80歳以上というのは除外規定に入っていて、むしろ積極的に試験から外しているところがありますね。逆に、老年医学会としては、例えば80歳以上の方を対象とした臨床試験を行うなどの話はあるのでしょうか。
秋下
領域によってはそのような試験が行われています。例えば、心房細動に対しての抗凝固療法です。心原性脳塞栓という大きな脳梗塞に対して抗凝固療法を行うわけですが、効きすぎると出血が起きます。そこで、そういう方にどう抗凝固薬を使うのかを製薬会社がサポートして行われた試験に私も参加しました。そういう試験も行われています。世界的にも高齢化が進んでいますので、やはりそこは検証しなければいけないという機運はあります。ただ、実際にはなかなかやりにくい、スポンサーもつかない、ということがあります。
山内
さて、各論になりますが、高齢者に関して老年医学会として、この薬を整理するという言い方が正しいかどうかは別にしてですが、どういった手順で、具体的に薬を減らしていけばよいのでしょうか。
秋下
まずは、日本の高齢者の現状として、複数の医療機関で、複数の薬局で薬をもらっている方がけっこう多いです。そうすると、その処方薬に重複があります。それも、成分が重複している場合もあるのですが、同じような系統の薬剤が重複することが多い。例えば胃潰瘍の薬ですが、鎮痛薬を飲むときは、胃に悪いからと予防的に胃薬が処方されているものです。プロトンポンプ阻害薬(PPI)、H2ブロッカー、胃粘膜保護薬などが何種類も出ていたりします。そして、本当はそんなには必要なくて、どれか一つでいいのですが、それぞれの診療科で「この薬は飲むと胃に悪いから」と全部の科で出ていたりしますね。あと鎮痛薬は整形外科で出ていたり、内科系の診療科から出ていたりというようなこともあります。全く同じ成分ではないけれど、同系統、同効薬に目をつけるのが比較的わかりやすいと思います。
山内
そこは薬局に監視・管理していただけるとわかりやすいですね。
秋下
薬局からすべての医療機関に対して、そういう情報を出すと、どこがイニシアチブをもってやるのかという問題はありますが、やっていただけるかと思います。
山内
老年病専門で、臓器別の縦割りではなくて総合的にみられている医師の意見として、薬を整理するときのポイントというのは何かありますか。
秋下
総合的にみるということはもちろんとして、優先順位をつけることです。結局、多病ゆえの多剤服用がポリファーマシーですので、幾つもの病気の中で、患者さんにとってのその病気の位置づけを考えなくてはならない。つまり、幾つかの病気が全部、均等ではなくて、今問題なのはどれかということ。比較的若い人であれば心血管病の予防かもしれません。それが85歳の高齢者になると心血管疾患の予防は少し順位が落ちて、認知症が一番かもしれません。そうすると、例えばコレステロールを下げる薬などは実際に栄養状態が落ちてきている方も多いので、一回やめておこうかと、我々はその辺の薬をけっこうやめてしまいます。
山内
そうですね。糖尿病ではこのあたりは明記がされていませんが、そもそも平均寿命までは糖尿病で障害が起きないようにしようというのが治療の第一目標のはずですので、平均寿命を過ぎた方に関しては、治療の優先順位が少し落ちてしまうのかなと感じます。
秋下
そうですね。若い頃は余命が何十年もありますので、その間に出てくる合併症を抑えますが、高齢発症の方では、我々もなるべく薬を使わずに管理していこうとしています。中には著しい高血糖になってしまう方もいるので、その時だけは使いますけど、緩めの管理を心がけています。老年医学会と糖尿病学会とで合同の管理指針も出していますが、そういう緩めの管理にしましょうとなっています。
山内
あと、この話になるとよく出てくるベンゾジアゼピン系ですね。この領域の薬と便通の薬の2つは、高齢者の方は最後まで欲しがります。対応としていかがなのでしょうか。
秋下
先ほど、優先順位の話をしましたけれど、自分自身でも余命がそんなに長くないことはわかっていますので命を救う薬よりも、今困っていることに対しての薬というのが求められています。睡眠薬と便秘薬をもらうために来ているような方もいます。ただ、そこに関して、やはり問題のある薬もありました。特に睡眠薬ですね。長年飲み慣れたベンゾジアゼピン系のものは、認知症や転倒の原因になるので、もし飲むのならできるだけ新しい薬に変える。あとは生活パターンで、若いときと違って十分な時間があるから7時間も8時間も寝たいという気持ちがあっても実際5時間ぐらいしか眠れないことを考えて、日中に眠気がそんなにないのであれば睡眠薬なしで、うとうとしながらの睡眠でもいいのではないか。そういう薬の種類の変更と薬なしでの生活を、もう一度見直してみる必要があると思います。
山内
いずれにしても我々も積極的にこれから探っていかなければならない大きなテーマだと思います。ありがとうございました。