山内
丸山先生、まず肺の“SSN”ですが、これにぴったりの日本語訳はまだないようですが、具体的にはどういったものなのでしょうか。
丸山
肺のSSNは、SubSolid Nodule という用語の略語だと思います。肺の結節は、充実型結節(solid nodule)と、部分充実型結節(part-solid nodule)、すりガラス結節(pure Ground-Glass nodule)、この3つに分けることが多いですが、そのうちの部分充実型結節(part-solid nodule)とすりガラス結節(pure Ground-Glass nodule)を合わせたものを欧米ではSubSolid Nodule、SSNと表現する場合があります。国内ではあまり多く使われていないかもしれません。
山内
よくCTスキャン読影の方から、肺野に小結節があるという報告を特に喫煙者で受けますが、これと同じと考えてよいのでしょうか。
丸山
そうですね。肺の小型結節、主には3㎝以下の結節はこの分類が主に用いられていると理解していただければよいと思います。
山内
3㎝といいますと、極端な話2.7㎝でもかなり大きいのですが、これでもnoduleとしてよいのでしょうか。
丸山
放射線画像の用語の定義からいいますと、3㎝以下を結節(nodule)、それより大きいものを腫瘤(mass)と分けますので、肺の小型結節を考えるときに3㎝というのは一つ大事な数字になると思います。
山内
かなり大きくなってきますと肺炎や肺がんとの鑑別も当然出てくると思いますが、画像上では、やはり境界がくっきりしている、していない、中が充実性であるなど、こういったことを参考に判断するのでしょうか。
丸山
そうですね。画像診断をするうえでは、内部の性状、辺縁の性状は非常に重要なポイントで、特に辺縁が比較的明瞭か、あるいは毛羽立っているのか、周辺に何か散布巣のような小さい影があるかどうかで鑑別診断が変わっていきます。
山内
画像上では、肺がんの疑いという一歩進んだところまでは、コメントできないと考えてよいのでしょうか。
丸山
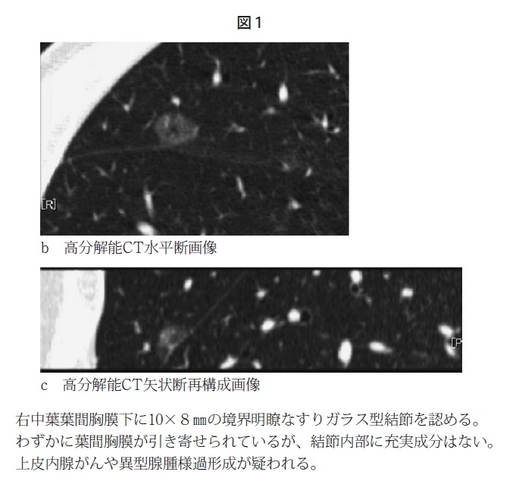
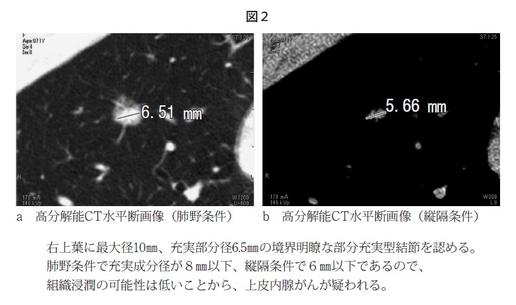
画像で、特に高分解能(HR)CTを使いますと、ある程度、がんとしての特徴的な所見が見えてきます。肺がんには肺胞上皮を置換して発育する腺がんというタイプがありますが、これは腫瘍の部分と正常な肺の部分の境界というのは病理学的にも比較的はっきりしています。ですから、すりガラスの部分とその周りの正常の部分がきれいに境になっていて類円形の結節であったりすると、画像的にも上皮内腺がんや異型腺腫様過形成といわれるような前がん病変と考えることができます。あるいは部分充実型結節という、結節の中心部に少し濃い部分が出てきている場合も辺縁の性状と内部の性状を合わせてがんを疑うことができます。
山内
いずれにしても、肺炎は症状が出るかもしれませんが、早期がんとの鑑別は大事なポイントと考えてよいのでしょうね。
丸山
おっしゃるとおりです。
山内
印象としては、喫煙者の方々で、CTでこういった所見が出てきます。やはり喫煙者に多いのでしょうか。
丸山
そうですね。喫煙者のCTにはかなりの頻度で肺の中に結節影を含めて、異常影が見つかります。これまでの幾つかの報告の中でも40%から多いものでは70%といった報告もあります。私も低線量CT検診を実施していますが、私どもの施設でも、やはり喫煙者の半数近くの方はCTを撮ると何らかの病変、小型の結節、索状影が見つかります。
山内
ものとしては、何を見ているのでしょうか。
丸山
多くは肺がんではなく、いわゆる良性の病変だと考えられています。よく経験するのは、肺の中のリンパ装置の腫大像といわれるものです。肺内リンパ節腫大というような表現もされますが、肺のリンパ路は、肺の広義の間質の中にあります。その中にリンパ装置があり、喫煙で吸い込んだ汚れや炭粉などはそのリンパ路を介して排出されていくのですが、それらはいったんリンパ装置のところに蓄積します。そういったものは通常、洗い流されていくことが多いのですが、そのまま固まってしまうと、肺の中で結節様の陰影として見えてきます。多くはリンパ路に一致していますので、形態としては気管支血管周囲間質や小葉間隔壁といったような肺の間質と関係があるような多角形の結節であれば、これを疑うことができるようになってきました。
山内
タールがいっぱい入っているのですから、何か変化がありますよね。質問に戻りますが、2017年のガイドライン以降の新たな知見ということですが、これは日本のガイドラインでしょうか。
丸山
日本CT検診学会が2017年に「低線量CTによる肺がん検診の肺結節の判定基準と経過観察の考え方 第五版」というのを発表しています。おそらく、これを念頭に置かれているのではないかと思いますが、これは現在改訂作業を進めているところです。
山内
まだ改訂版は出てはいないのですね。
丸山
そうですね。学会の内部で、拾い上げる結節の大きさや確定診断が必要となる結節の性状、精密機関における経過観察の考え方、新たに出現した結節の考え方などについて、改訂に向けて検討が始まっていると聞いています。
山内
現時点では、質問にある、増大しないような症例の経過観察はどのぐらいしたらいいのでしょうか。
丸山
まず国内の考え方の中では、増大というものを定義しています。結節そのものの大きさが2㎜以上大きくなった場合、あるいは部分充実型結節で中の充実部分が2㎜以上大きくなった場合を増大と定義していますが、経過観察をしていく中でこういった増大があれば組織の検査を受けていただきます。
経過観察中に、陰影が消えて、肺炎巣が経過とともに自然に治癒する場合があります。陰影が消えてしまえばそれで経過観察は終了していいでしょう。こういった小型結節の経過観察で、最も多いのは、あまり変わらないというものです。特に部分充実型結節あるいはすりガラス型結節(SubSolid Nodule)といわれるものは、2年ぐらいの経過だとほとんど変化しないものが多くあり、いつまでこれを見ていけばいいのかというのは、非常に悩ましいところだと思います。
現状では、それぞれの主治医の判断に委ねることになっていますが、論文によって少し差はありますが、100例のうち1~5例ぐらいの頻度で、経過観察の途中で、大きくなってくるものがあるといわれているので、やはり部分充実型結節、すりガラス型結節であっても、2年経過を見れば、あとは経過観察しなくてもいいというわけには、なかなかいかないと思います。
山内
あともう一つ、増加してくるというケースはいかがでしょうか。
丸山
数自体がどんどん増えていくといった場合は、原発性肺がんよりも転移性肺腫瘍を念頭に置いた検査が必要になってくると思います。ただ、やはり原発性肺がんが疑われる場合でも、時期がずれて複数の病変が出てくることは起こり得ますので、一つ病変がある方でもほかのところに出ていないか常に意識をしながら数を見ていくことが大事かと思います。
山内
数が増えてくるということは、よく見られるのでしょうか。
丸山
多発結節はそれほど珍しいことではありません。ただ、もともと一つだったのが、時間とともに数が増加するというのは、さほど多い現象ではないと思っています。
山内
むしろ、見られたときは初めからけっこう多いのですか。
丸山
そうですね。CT検診では、最初から複数の結節があることのほうが多いかと思います。
山内
たくさんあるから、あるいは孤立しているからといって、フォロー アップに関しては大きな差はないと考えてよいのでしょうか。
丸山
肺がん検診で見つかる結節については、その中で最もがんが疑わしい病変について、きちんと判定をつけて精密検査をしていきましょうとなっています。複数病変があった場合も、その中で最もがんの疑わしいものについてしっかりと経過観察、精密検査をしていただくことが望ましいと思います。
山内
ありがとうございました。