山内
眼科の専門医がいない地域を念頭に置いてということですが、一般内科で緑内障症状で緑内障を早期診断できるものなのでしょうか。
庄司
昔は眼圧が高いことが、緑内障の条件と考えられていて、眼圧が高いと眼痛や頭痛などの症状が出ていました。ところが2000年に多治見スタディという大きな疫学調査が行われた時に、日本人の70%が正常眼圧緑内障であることがわかりました。つまり眼圧が正常範囲内であると、目の痛みなどが起こらないので、視野の異常をいかに早く見つけるかが大切になります。
山内
自覚症状としては視野の異常ということですね。
庄司
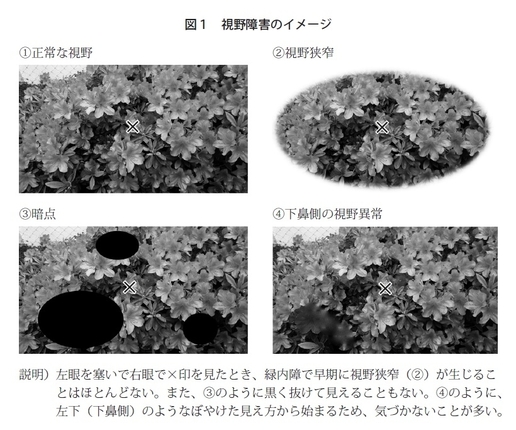
緑内障では視野の狭窄といいますが、実際には最初から狭くなるわけではないのです(図1)。緑内障の場合はどちらかというと、見えている場所の中心に近いところ、特に鼻側が見づらいので、メガネの一部が曇っているようなイメージです。しかし、最初は見ようとする正面、いわゆる視力に影響する場所ではなく、少し端のほうに出てくるので、非常に見つかりにくいのです。
山内
症状に気づくのが遅くなるのですね。
庄司
しかも、症状が鼻側に出てくると、反対の目で補ってしまうので、両目で見ているとわからず、なかなかやっかいです。
山内
大きな病院の眼科は診断方法がOCT(光干渉断層計)に移行しているのでしょうか。
庄司
そうですね。緑内障の診断基準としては、まず眼底で神経に異常があることです。視神経の線維が失われているとか、視神経乳頭の拡大がある場所に対応して視野の異常があることが、緑内障を診断する上で重要ですので、まずは眼底の検査を行います。その時に、OCTは非常に有用です。網膜の疾患などほかの疾患でも非常に有用であることがわかってきて、緑内障に限らず使われるようになったので、一般の開業医もけっこう導入されていると思います。眼底写真を撮るような感じで簡単に撮れますので、OCTを撮った上で、神経線維の厚みを調べて異常値がある(薄くなっている)と緑内障だろうと考えています。
山内
ただ費用がかかるのでしょうね。
庄司
そうなのです。だいぶ落ち着きましたけれど、最初の頃は性能にはよるものの、2,000万円くらいする高価なものでした。
山内
例えば、簡便に眼底鏡を用いるというのはいかがですか。
庄司
もちろん基本は眼底と視神経を診るために、倒像鏡や直像鏡といわれる、脳神経内科医が診る乳頭浮腫を見たり覗き込むようなタイプのもので診たりします。しかし実際には、教科書に載っている視神経乳頭の陥凹の拡大みたいな典型的な所見は最近少なくなってしまって、私の印象としては、日本人は近視が多いので、近視の度が強くなると視神経乳頭の形が変わってくることが多いようです。ですから一見して正常なのか異常なのか、ちょっと区別がつきにくいということで、眼底検査だけではなかなか難しく、結果的にOCTと組み合わせて判断しています。
山内
診断が難しくなると放置になりかねないので、少し何か早期発見のヒントになるようなものがあるとしたら、どういったものが挙げられますか。
庄司
昔は、テレビでノイズフィールド、いわゆる砂嵐みたいなものを見ることで、けっこう検出できました。ところが今はデジタル放送になっているので、全然ないのです。両目で見ていることで、やはり補い合ってしまって気づきにくいので、片目ずつ隠して、なるべく均一な場所、例えば空や壁を見てもらいます。その中の一点を片目で見つめて、その周りがどんな状態かを見て、今度は反対の目を隠してみると、本来ならその時に対称になるのです。しかしそれで何かおかしいぞと、片方の目はわりとすんなり鼻側の下が見えていたのに、反対側の目で見ると、鼻側の下がなんとなくぼやけていたり、霞んでいたら視野の異常が起こっている可能性があると考えてください。
山内
緑内障は失明の一番の原因にもなっていますが、これは閉塞隅角緑内障のみで起こると考えてよいのでしょうか。
庄司
閉塞隅角緑内障でも起こりますが、閉塞隅角緑内障は緑内障の0.6%ぐらいですから、そんなに高くないですね。ほかに、例えば糖尿病から続発して起こる血管新生緑内障のタイプもかなり治療が難しいので、失明に至る可能性はあります。ただ、その失明の定義が社会的な失明ということになると、完全に光がわからない状態ではなくても、視機能の著しい喪失という考え方をするなら、やはり通常のタイプでも進行してしまうとそういう状態になりうると考えられます。
山内
そうすると開放隅角緑内障でも起こるのですね。
庄司
開放隅角緑内障でも起こりえます。特に高齢化が進んでいると、その途中で起こってしまう可能性はあります。
山内
閉塞隅角緑内障のほうが突然起こると考えてよいのですね。
庄司
そうですね。閉塞隅角緑内障の場合は急激に起こります。
山内
開放隅角緑内障はゆっくりと起こってくることがあるのですね。
庄司
その点、気づきにくいところです。
山内
急性緑内障発作が起こりやすいような方に特徴はあるのでしょうか。
庄司
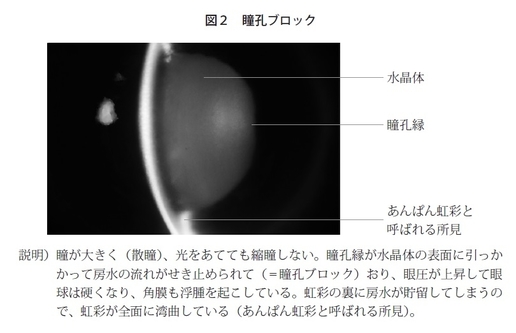
発作にはいろいろなタイプがありますが、一番代表的なものはいわゆる散瞳という状態で、虹彩が広がり瞳が大きくなって、それから通常の状態に戻るときに起こります。例えば暗い部屋にいて、瞳が広がっていたのが明るい外に出たりして小さくなるときに、前房が浅いと虹彩が水晶体に引っかかってしまうことがあるのです。要するに前房が浅くて隅角が狭いと、水晶体と虹彩の接する面積が大きいので、引っかかってしまうイメージです。そうなると、水が虹彩の裏側にたまって、どんどん眼圧が上がってくる現象が起こり、それを瞳孔ブロックといいます(図2)。
山内
そういったものがありますと、視力障害や痛みの原因にもなってくるとみてよいでしょうか。
庄司
そうですね。急に眼圧が上がると、まず目の痛みが出てきます。それから頭痛がひどくなります。さらに眼圧が上がると角膜がむくんできますので、すりガラスを通して見るようなかたちにかすんできます。また、毛様充血といって普通の結膜炎のような全体的に赤いというよりも、特に黒目の脇が赤くなるような症状などが幾つも出てきます。
山内
近視や遠視は発作には関係ないのでしょうか。
庄司
目の構造として、近視の方は目の奥行き(眼軸)が長い分、隅角というところも広がってきます。一方、遠視の場合は目の眼軸が短いので、前房といわれている角膜と水晶体の距離がすごく短い浅前房という状態になっていることが多いです。そのため遠視の方が、非常に発作が起こりやすいと考えられます。
山内
それは一つのポイントになりますね。
庄司
そうですね。若い時は視力が良かったのに、という方がけっこう多いですね。
山内
話が変わりますが、緑内障は禁忌薬が非常に多いので、内科医などが困ることがあります。しかも、ベンゾジアゼピン系薬やニトログリセリン、あるいは抗ヒスタミン薬といった非常にポピュラーな薬も多いです。これに対してはどう考えたらよいでしょうか。
庄司
緑内障で使う時に注意する薬は、ステロイド系の薬と、散瞳をもたらす可能性がある薬と2つあります。散瞳をもたらす可能性があるものは、さっきお話しした遠視の方や、いわゆる隅角が狭い方は急激な眼圧上昇、つまり緑内障の発作を起こしてしまうことがあります。ステロイドに関しては、その感受性に個人差があって、これは開放隅角緑内障でも起こりうるのです。ある程度の期間使ってから起こることが多いので、2週間ぐらいしたら眼圧が上がっていないかチェックをする必要があります。
山内
ステロイドは、少し身構えて使う薬ですから、比較的そういった注意もできますが、抗ヒスタミン薬やベンゾジアゼピン系抗不安薬などを使われている方はとても多く、全員が眼科を受診するわけにはいかないような気がしますが、やはり危ないことは危ないと考えてよいのですか。
庄司
そうですね。眼科にかかったことがある方でしたら、ある程度知識があると思いますが、ない方では、症状として、目の痛みとか、かすみとかいろいろ出てきますので、そういう症状が出たら眼科を受診しなさいとか、アドバイスをひとこと加えていただいたほうがよいですね。
山内
確認ですが、原則、これは閉塞隅角緑内障の急性緑内障発作が一番怖いと考えてよいですか。
庄司
捉え方によりますが、もちろんすぐ失明に至るという意味では、急性の発作は怖いですけれども、発見が早く、治療も早ければ、その後視機能に障害をもたらさずに治り、落ち着いてしまうことも多いです。ただ、何年もかけて進んでいく開放隅角緑内障の場合は、気づいたときには失明の一歩手前、二歩手前のことも多いので、そういう意味では、それも怖いと思います。
山内
それから、緑内障を治療し始めたら、先ほどの禁忌薬も使用は可能になると考えてよいのですか。
庄司
状況に応じて、どこまで治療しているかによりますが、ある程度治療していれば、眼科医からもこういう薬は気をつけてくださいとか、もしそういう薬を使っているのであれば、こういう治療をしたほうがいいですねという情報があると思います。
山内
特に手術などが入った場合には、あまり心配しなくてもいいですか。
庄司
緑内障の手術後はそうですね。それと、メカニズム的に水晶体が残っていると、閉塞隅角緑内障の急性の発作が起こりやすいので、水晶体を取る、要するに白内障の手術が終わっている方は急性発作はまず起こらないと考えてよいと思います。
山内
ありがとうございました。