大西 櫻井先生、「内分泌腫瘍にひそむ遺伝性疾患」というテーマでお話をうかがいます。
はじめに内分泌腫瘍の特徴について教えていただけますか。
櫻井 私たちの体は、いろいろなところに腫瘍ができますが、内分泌腫瘍はどちらかというと、がんよりも良性腫瘍のほうが多い傾向があります。内分泌腺はもともとホルモンを作る場所ですが、ほかのがん、例えば肝臓がんには肝細胞としての機能はもうないですし、肺がんもガス交換としての機能はないです。内分泌腫瘍はホルモン分泌機能を維持して、むしろそれが過剰な状態になっているのが一つの大きな特徴だといえます。ですので、内分泌腫瘍の場合には、占拠性病変としての特徴と、もう一つはホルモン分泌の過剰によって全身のいろいろなところに症状が現れてくる、その両面があるというのが大きな特徴と考えています。内分泌疾患は一般的に罹患している臓器と臨床症状が出る場所が違うものですから、なかなかその診断が難しい例も少なくないです。
大西 次に、内分泌腫瘍のうち遺伝性のものは、どれくらいあるのでしょうか。
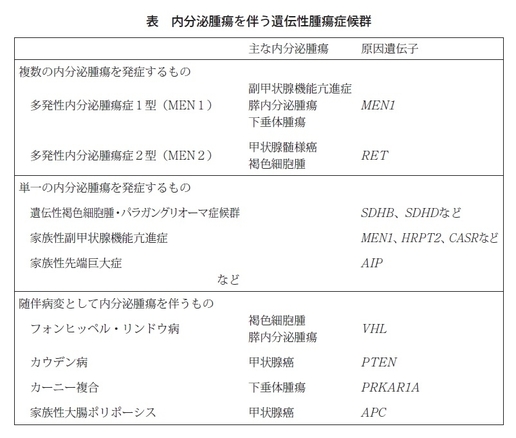
櫻井 ほかのがんもそうなのですが、どの腫瘍かによってかなり差があります(表)。例えば内分泌以外では卵巣がんは15%ぐらいが遺伝性といわれている一方で、肺がんは遺伝性が少ないです。内分泌腫瘍も同様で、特に遺伝性の割合が多いとして知られているものが2つあり、それが褐色細胞腫と甲状腺がんの中の髄様がんという、特殊ながんです。それぞれ30~40%ぐらいが遺伝性だといわれています。ただ、褐色細胞腫の場合、カテコラミン分泌過剰でいろいろと症状が出てくる腫瘍ですが、遺伝性は1/3ぐらいあるものの、その体質を持っている方が必ずしも褐色細胞腫を発病するわけではないので、実際に遺伝性とわかっていても、家族にはどなたも同じ病気の方がいらっしゃらない、いわゆる家族歴がないという方もけっこう多いです。褐色細胞腫全体の遺伝性は1/3ぐらいではあるものの、家族性として見えるとなると、やはり1割ぐらいだと思います。
大西 それでは次に臨床像ですが、その遺伝性と非遺伝性で何か違いはあるのでしょうか。
櫻井 一般的な特徴として、ホルモン症状などにあまり差はないのですが、遺伝性の腫瘍の特徴としては、好発年齢よりも若い年齢で発病しやすいことが挙げられると思います。一つの例として、副甲状腺機能亢進症があります。これはどちらかというと中高年の女性に多いものですが、若年とか青年期に起きた場合、私たちはまず遺伝性を疑います。それから、腫瘍が起きやすいという体質を持っているので、当然再発しやすいです。例えば副腎や副甲状腺がそうですが、複数の腺に同じ腫瘍が発生してくる場合、これもやはり遺伝性を疑う根拠になります。当然ですが、同じ内分泌腫瘍と診断された方が家族の中にいたら、これは疑わない理由がないことになりますね。
大西 治療はいかがでしょうか。
櫻井 個々の内分泌腫瘍に対する治療は、薬物治療より外科的治療が中心になりますが、非遺伝性腫瘍とあまり変わらないものと、大きく変わってくるものがあります。例えば、下垂体腫瘍は遺伝性であってもなくても、治療戦略としてはほとんど変わることがないのですが、大きく変わってくるのが、副甲状腺です。副甲状腺は遺伝性でない場合には、通常4つある腺のうちの1つが良性腺腫として腫大してくることが多いので、外科的にその腫大腺を摘出することで治療は完結するのですが、遺伝性の場合は、1つ腫大腺を取ったとしても、残りの腺もまた後々腫大してくるリスク、つまり再発リスクが高いので、標準的にはその時点で正常腺も含めて全部摘出します。ただ、そうすると今度は副甲状腺機能低下症になるので、正常腺の一部を前腕の筋層に埋める自家移植がよく行われています。副甲状腺の場合は、栄養血管がなくてもそこに生着します。そのようなかたちで治療をすると、仮に後々再発したとしても、頸部の再手術に比べ、前腕の手術のほうが、患者さんの負担も、手術リスクもずっと小さいので、その方法がよく行われています。それからもう一つは、遺伝性の膵内分泌腫瘍ですが、これも遺伝性の特徴としてけっこう多発します。これを全部摘出しようとすると膵全摘になるので、患者さんのQOLを大きく落とします。ホルモンを作らないタイプの膵臓の内分泌腫瘍は、比較的成長がゆっくりですから、遺伝性の膵内分泌腫瘍のうち、小さい非機能性腫瘍については、経過観察を選択します。
大西 そうしますと、予後は必ずしも多発だから悪いというわけでもないのですね。
櫻井 そうですね、やはり一般的な印象として、早く、そしてたくさん発症してということですと、非遺伝性の腫瘍よりも厄介そうに思えるのですが、実際には必ずしもそうではありません。むしろ同じ腫瘍であっても、遺伝性腫瘍のほうが非遺伝性に比べて進行がゆっくりであることもよく知られています。
大西 それでは、主な遺伝性内分泌腫瘍について教えていただけますか。
櫻井 遺伝性内分泌腫瘍として代表的なものが多発性内分泌腫瘍症、MEN(エムイーエヌ)です。これには1型と2型があり、原因も好発腫瘍も異なる別個の疾患です。1型は、すでにお話ししてきましたが副甲状腺機能亢進症、それから膵臓の神経内分泌腫瘍、そして下垂体腫瘍、この3つがよく起きる腫瘍で、それ以外にも副腎皮質の腫瘍や胸腺腫瘍が起きてくるものです。2型は、甲状腺髄様がんと褐色細胞腫が好発する疾患になります。この2つが多発という意味では代表的な疾患になると思います。それ以外に、一つの内分泌腫瘍症だけが発症してくる遺伝性腫瘍もあります。例えば家族性の成長ホルモン産生腫瘍、つまり先端巨大症や、先ほどの副甲状腺機能亢進症だけが家族性に発症してくる、あるいは褐色細胞腫だけが発症してくるようなものもありますし、特殊なものとしては、ほかの遺伝性腫瘍で併発病変として内分泌腫瘍を伴うものがあります。例えば、大腸にたくさんポリープができて一部ががん化する家族性大腸ポリポーシスの場合には、特に女性に甲状腺がんが高頻度で見つかります。
大西 診断は、遺伝学的な検査を実施することになるのでしょうか。
櫻井 そうですね。それぞれの遺伝性腫瘍も臨床的な所見を幾つか満たしていたら、診断を確定するような診断基準が設けられているものが多いのですが、やはり最終的には遺伝学的検査をもって確定することが通常ですし、推奨されると思います。遺伝学的検査で診断を確定すると、ご家族にもその情報を活用できることが大きいかと思います。ただ、保険収載されているのは、MEN1型の原因遺伝子であるMEN1と、甲状腺髄様がんという病名でのMEN2型の原因であるRET遺伝子、この2つだけですね。あとは自費診療になってしまうところがまだまだ課題かと思います。
大西 その家族歴が非常に重要だということ、それがまたご家族にも関係するということで、極めて重要な課題になるのですね。
櫻井 そうですね。どの疾患もやはり、家族歴について、きちんと患者さんから聴くことも大事なのですが、最初に申し上げたように内分泌の病気は、病気のある場所と症状が出る場所が違い、馴染みのない病名もけっこう多いです。患者さんにとっても甲状腺はイメージできても副甲状腺はなかなかイメージできないということもあります。例えば膵臓の内分泌腫瘍や下垂体腫瘍の家族歴があっても、患者さんやご家族は、膵がんや脳腫瘍と認識されていることも多いです。ですので、私たちは「副甲状腺機能亢進症の人はいますか」ではなくて、例えば「ご家族に尿路結石になった人はいますか」とか「胃潰瘍の人はいませんか」といったかたちで情報収集することが多いです。
大西 ありがとうございました。
日常臨床にひそむ内分泌疾患と最近の話題(Ⅸ)
横断的診療③ 内分泌腫瘍にひそむ遺伝性疾患
札幌医科大学医学部遺伝医学教授
櫻井 晃洋 先生
(聞き手大西 真先生)