山内 徳本先生、腎移植は最近やはり少し増えているのでしょうか。
徳本 そうですね。ただし、3年前のダイヤモンドプリンセス号の横浜入港から日本に新型コロナが入ってきた経緯から、実をいうと移植医療の中でもたいへんなことになりました。日本における移植数がかなり減ってしまい、この3年間は移植医にとってたいへんつらい時代ということがいえるかもしれません。
山内 具体的にはどういう理由だったのですか。
徳本 1997年に脳死法案が通って、臓器を脳死下に摘出することができるようになりました。心臓死で摘出するよりは、腎臓が出てくるクオリティがはるかに高いということで、献腎移植が欧米並みに増えてくることが期待されたのですが、実際にはこの20~30年、献腎移植は年間200例ぐらいで変わらなかったわけです。それがさらにコロナの影響で献腎移植自体が約半数になってしまったのです。要はドナーになる方がいらっしゃっても、コロナに感染する可能性から、摘出医が県外に行って摘出するということ自体が難しいという現状が3年前に起こったのです。
山内 献腎移植というのは、昔いわれていた死体腎移植のことでしょうか。
徳本 そのとおりです。なぜ献腎移植といっているかと申しますと、死体という言葉に敏感な方もいらっしゃるからです。亡くなった方からの臓器、死体という言葉を使わないほうがいいのではないかという先人の配慮がおそらく働いたと思うのですが、ずいぶん前から献腎移植といういい方に我々移植医は統一しています。
山内 献腎移植の割合についてはどうなのでしょうか。
徳本 日本の場合は、30年以上前から圧倒的に生体腎移植が多いです。これを海外と比較すると欧米はむしろ献腎移植のほうが多いのです。数も違いますが、全体の数からみると、日本は約9割が生体腎移植で約1割が献腎移植というように生体腎移植が非常に多いのが特徴です。腎移植数という点からみると、2019年には2,000例を超えたところまでいって、さらに伸ばすという気運があったのですが、実をいうとコロナの影響で献腎移植のみならず、生体腎移植数もかなり減っています。
山内 そうなのですね。
徳本 2020年には急に1,711例までガクンと落ち込みました。
山内 今日の質問ですが、拒絶反応に対する治療効果が目覚ましく進展して、現在はこういった移植に明るい展望が見えるようになってきたということでしょうか。
徳本 そうだと思います。
山内 歴史的に見るとどういったところで変わってきていますか。
徳本 まず移植というのは、ことさら、腎移植にとっては自分の臓器でない第三者、いうなれば他人の臓器をいただくことで成り立つ医療です。言い換えれば、移植はドナーがいなければ成り立たない治療という意味で特殊な医療だと思います。ドナーからの命の贈物である臓器を移植するということは、自己の免疫に関しては、自分のものではない臓器を移植するといわゆる拒絶反応が起こるため、臓器をいかに受け入れてもらうかの仕組みを解明し、免疫をコントロールする薬剤を開発するまでの長い歴史がありました。かつては、組織適合性を一致させる、つまりは血液型やHLAをいかにマッチングさせるかということから、移植が始められました。日本の歴史を見てみると、腎移植は当初、急性腎不全の治療に対して行われたという報告があります。現在では急性腎不全に対しては透析が発達しているため、一時的に透析すればいいのですが、当時はまだ腎不全自体が不治の病でした。今では腎移植は慢性腎不全の方が対象になっています。この慢性腎臓病に関して、ドナーが見つかればいいのですが、通常ではなかなか見つからないのでかつては近親者である親兄弟からが最も多かったのです。よって移植は、臓器の拒絶反応を起こさないようにする、いわゆる免疫抑制剤が必ず必要なのですが、1983年に移植の革命を起こしたといわれるシクロスポリンという薬が日本に入ってきました。私も東京女子医科大学腎センターに在籍していた時、このシクロスポリンを使ってすごい薬だという認識を持ちました。この薬が出たおかげで、以前より飛躍的に生着率が改善し、日本の移植、世界の移植が変わったといわれています。実際に日本では1986年2月に発売されました。この免疫抑制剤によって、拒絶反応の割合がかなり減ったのですが、生着率などの成績はまだ十分ではありませんでした。やはりこの免疫抑制剤を投薬してもコントロールできない拒絶反応が生じることがあるのです。特に急性拒絶反応が起こって、治療の甲斐がなく時間単位で腎臓がダメになっていくといったことを経験しますと、やはり人間の免疫をコントロールするのは容易なことではありません。
山内 シクロスポリンはかなり古い薬で我々もよく耳にした薬ですが、最近さらにバージョンアップされてきたと考えてよいのですね。
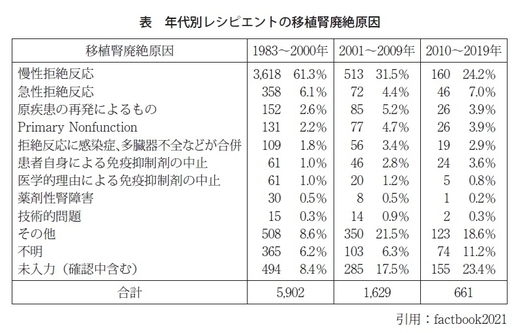
徳本 そのとおりです。カルシニューリンインヒビターの中で日本の製薬メーカーで開発されたタクロリムスという薬剤が1993年に発売されました。次いで2002年に注射薬としてバシリキシマブという、CD25に対するモノクローナル抗体が発売されました。これはTリンパ球の細胞内へのシグナルをブロックすることで細胞性拒絶反応を抑えることができます。また2001年9月にリツキシマブが発売されました。これはBリンパ球表面マーカーのCD20に対するモノクローナル抗体で、いわゆる抗体産生能を数カ月抑えることができます。これらの薬をコンビネーションで使うことで、2000年以降の拒絶反応の割合を大幅に、特に慢性拒絶反応の割合を減らすことが可能となりました(factbook2021)。
山内 そういったところが進んで、例えば夫婦間の移植も可能になってドナー対象が非常に広がったと考えてよいのですね。
徳本 そのとおりです。
山内 最近、透析なしで移植するケースも耳にするようになりました。これはいかがでしょうか。
徳本 これは先行的腎移植といいます。腎代替療法として透析か移植かを自らが選択するという概念です。慢性腎臓病(CKD)のカテゴリーの中でステージ5というeGFRで15を切った場合に、主治医より腎代替療法に向けての治療選択が提示され、透析か移植かという治療選択を自ら決められるようになってきました。この先行的腎移植を選択する患者さんが最近は多くなっています。
山内 末期の腎臓障害の方にも少し明るい展望を与えることができるかなと思えますね。
徳本 もしかしたらそうかもしれませんね。
山内 それに向けて、腎臓病学会、移植学会では、何か試みというのはあるのでしょうか。
徳本 適切な腎代替療法の推進としての試みがあります。これは腎代替療法専門指導士という移植医療や在宅医療を推進するために2021年度からできた資格制度です。この専門指導士によって腎移植が可能なCKD患者さんに、しっかりインフォームドコンセント(IC)がなされるようになると、腎移植も増えてくるかもしれません。
山内 今まで腎臓内科の専門医にお願いしていましたが、そこに少し選択肢が増えてきたと考えていいのですね。
徳本 そのとおりです。従来は医師が患者さんに選択肢を与えるというような状況だったのが、腎代替療法に向けて医師のみならず、例えばコーディネーターや、看護師、薬剤師、臨床工学士も資格を取ることができることから、いわゆる移植の啓発にも広くつながることが期待されます。
山内 非常に希望をいただくお話でした。ありがとうございました。
腎移植時の拒絶反応
獨協医科大学埼玉医療センター泌尿器科教授・移植センター長
徳本 直彦 先生
(聞き手山内 俊一先生)
移植患者の拒絶反応をかなり抑えることが可能になったとのことです。最近の知見についてご教示ください。
青森県開業医