池田
下川先生は微小血管狭心症の世界をリードしている研究者でいらっしゃいます。その概念はいつ頃から出てきたものなのでしょうか。
下川
1970年代、80年代からですね、いわゆるSyndrome X、あるいはCardiac Syndrome Xと呼ばれていた病態が、実は冠微小血管の異常で生じているということがわかってきて、名前がmicro vascular angina(微小血管狭心症)と呼ばれるようになった経緯があります。
池田
以前は何かわからなかった状態のものが、だんだんわかってきたのですね。慢性冠症候群といいますと、太い動脈で閉塞性のものがいわれていますが、微小血管の障害も含めて今はどのように分類されているのでしょうか。
下川
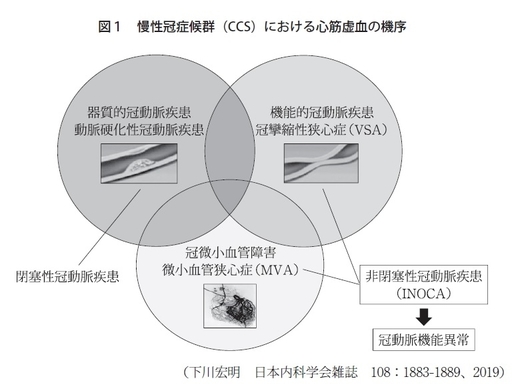
慢性冠症候群(chronic coronary syndrome、CCS)は3つの機序で起こると考えられています。1つ目が太い冠動脈の狭窄、閉塞、2つ目が太い冠動脈の攣縮、スパズムです。3つ目が今回のテーマの冠微小循環障害です(図1)。
最近、この冠微小循環障害が非常に注目されてきているのには3つ理由があり、一つは2018年に報告され、イギリスで行われたORBITA研究です。これは左冠動脈前下行枝の狭窄をステントで治すという研究ですが、この研究でプラセボ群との間で運動時間の改善などに差が出なかったというのがあります。もう一つ、これが大きいのですが、ISCHEMIA試験といって2020年にNew England Journal of Medicine(NEJM)に報告されたもので、中等度から高度の冠動脈疾患を持っている方5,000人が世界で登録されて、半分にステントや冠動脈バイパス手術、残り半分は薬物による内科治療のみで5年間経過を追ったところ、両群の予後に差がなかったという衝撃的な結果が出ました。3番目が2021年に出た私どものCOVADIS研究です。COVADISとは、冠動脈の機能異常に興味がある世界の研究者が2012年に10名集まって始めた研究で、この結果を2021年に発表しました。従来、良性と思われていた微小血管狭心症の患者さんですが、きちんとした定義の患者さん686名をエントリーすると実は年率7.7%の心血管事故が起こっていたということがわかり、これが先ほどのISCHEMIA試験とほぼ同等のイベント発生率ということで非常に大きく注目されました。この3つが主な理由になります。
池田
なるほど。では、従来の概念ですと大きな血管に障害がない場合は、様子を見ましょうかというぐらいだったのですね。
下川
それが冠動脈造影で正常に見える患者さんが決して良性ではないことがわかってきたのです。 デンマークのデータですが、今や胸痛を訴えて狭心症と診断される方の中で、冠動脈造影で有意な冠狭窄がない女性の場合は約7割に、男性の場合も約4割がこの冠動脈の狭窄閉塞がないというタイプの狭心症、いわゆる非閉塞性冠動脈疾患が増えてきていることがわかってきています。
池田
例えば造影でも、あまり細かい血管は見えないと思うのですが、閉塞がない場合、どうしてその狭心症症状が出るのでしょうか。
下川
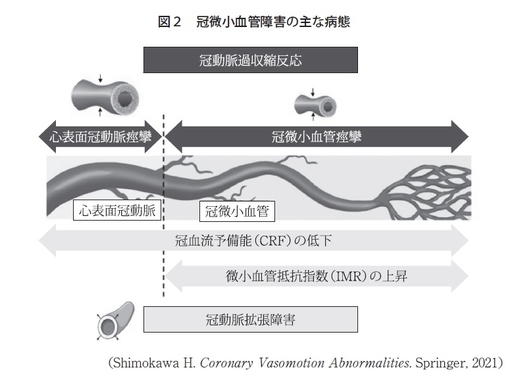
今、先生がおっしゃった冠動脈造影というのは、どんなに精度の良い冠動脈造影の器械でも、だいたい100ミクロン、0.1㎜ぐらいまでしか見えないです。実際には、それ以下の細動脈が、冠動脈の循環を規定しているという、非常に重要な事実があります。ここに異常が起きますと、心筋虚血が起きて、患者さんは痛みを感じるのです。その起こり方には、冠動脈が、拡張が十分できないという拡張不全のタイプと、それから冠動脈の収縮が亢進しているという収縮能亢進の2つがありますが、同じ患者さんでこの両方の異常を持っている方もいて、そのへんが最近の診断技術で非常に細かいところまでわかるようになってきました(図2)。
池田
いわゆる血管の反応性の異常というのが根本にあるということなのですね。
下川
はい。
池田
そういったことも含めて、この診断がかなり難しいのではないかと思いますが、実際にはどのように診断されるのでしょうか。
下川
診断はもちろん病歴が大事になりまして、次に冠動脈造影をします。冠動脈造影でほぼ正常なnor mal coronaryの患者さんがこの痛みや胸痛を訴えている場合、さらに診断を進めていくのですが、私どもCOVADISという研究グループが国際的なcriteriaを提唱していまして、これが今、広く用いられるようになってきているのですが、大きく4つが重要になります。1つが狭心症を示唆するような症状です。明らかに心電図変化などで虚血性の変化があるというのが2番目、3番目が冠動脈造影をして有意な冠動脈の狭窄閉塞がない場合。4番目が、冠動脈の機能異常検査というのを行うのですが、1つはcoronary flow reserve(CFR)という、冠動脈の拡張能が低下している場合、それから2番目が微小冠動脈の攣縮が起こる場合、それから3番目がIMR(index of microcir culatory resistance)といいまして、冠動脈の血管抵抗が上がっている場合。4番目がTIMI flowといって、冠動脈造影したときの造影剤の流れが遅い場合、この4つの条件のうちどれかがあれば微小血管狭心症という診断ができるとなっています(表)。
池田
難しい検査のように感じるのですが、具体的には、冠動脈造影のカテーテルを使って検査していくのでしょうか。
下川
心臓カテーテル検査の際に冠動脈造影のカテーテルだけではなく、さらに冠動脈の中に細い圧・温度センサー付きのガイドワイヤを入れて、今お話ししたようなことが非常に詳細にわかる時代になってきています。昨年から日本冠微小循環障害研究会(JCMD)というのを立ち上げて活動していて(図3)、そのホームページで紹介していますが、全国で現在73施設でこの検査ができるようになってきています。
池田
心配な患者さんがいらっしゃる医師がホームページを見て紹介状を書くということなのですか。
下川
その病院に紹介していただければ検査ができます。
池田
疑いとしては、COVADISの国際診断基準ですね。そのうち3つですか。4番目の冠微小血管機能障害の証明は先生方のところでやっていただけるのですね。
下川
そうですね。その73施設からも、どんどん増えていますので、そのうち100を超えて200になるでしょう。
池田
それは本当に頼もしい。いわゆる検査を受けられる方などが地方でも増えてきますよね。
下川
そうですね。まずは正しい診断をつけるのが、非常に重要な第一歩になります。長年診断がつかずに苦しんでおられる患者さんを、私もたくさん診てきましたが、診断がついたというだけで、自分の病気は本当の狭心症だったということで涙を流して喜ばれたということも、たくさん経験しています。
池田
ずいぶん長いこと悩まれていたのが、少し安心できるということなんだと思います。やはり気になるのは治療になるのですが、どういったステップで治療されていくのでしょうか。
下川
これは問診が非常に重要になりまして、安静時に胸痛発作が起こる方と、それから運動時に胸痛発作が起こる方と、両方の時に胸痛発作が起こる方とで分けて考える必要があります。安静時に胸痛発作が起こる場合は、冠微小血管の収縮が亢進していることが強く疑われますので、検査をした後でそれを確認し、カルシウム拮抗薬が第一選択薬になってきます。これに対して運動時にしか起こらない方の場合は、細い冠動脈が心筋の酸素需要を満たすほどは十分拡張できていないことを指しますので、この場合には心筋の酸素消費量を落とすということからβブロッカーをカルシウム拮抗薬と同時に投与することになります。これで様子をみますと、半数以上の方が症状が良くなってこられます。しかし、まだ十分ではないという場合は、まず炎症を取るようなスタチン、そしてACE阻害薬ですね。ACE阻害薬が比較的この病態には有効です。あるいはβブロッカーでは足らない場合には、heart rateを落とすようなイバブラジンなどを段階的に臨床の経過をみながら追加していくことになります。
池田
患者さんの日常生活で何か注意点はありますか。
下川
はい。最も強調したいのが禁煙です。タバコは冠微小循環にも非常に悪い影響があり、太い冠動脈のスパズムにも悪さをしているのですが、細い冠動脈にも非常に悪さをしているというデータがあるので、タバコを吸っている方はやめていただくことが非常に大事になってきます。あとは一般的ですが、心身のストレスもかなり冠微小循環には影響しますので、そういったものも気をつけていただければと思います。
池田
きちんと診断をつけていただければストレスは減るでしょうし、禁煙のきっかけにもなるかと思います。
下川
おっしゃるとおりですね。
池田
どうもありがとうございました。